醫界應正視台灣「苯二氮平」類藥物的臨床使用
蘇冠賓
中國醫藥大學 醫學院副院長
精神醫學及神經科學教授
身心介面實驗室主持人
酒醉或酒後駕駛的問題廣受重視,因為酒精導致認知功能下降,容易造成交通事故傷及無辜。然而,許多處方藥物對認知功能、協調性及操作能力的影響並不在酒精之下。在台灣,醫界應正視苯二氮平(Benzodiazepine,
BZD)類藥物濫用之嚴重問題。
台灣「苯二氮平(BZD)」類藥物是否濫用?
自1999年至今,台灣精神醫學專家學者共同主導一個重要跨國的醫學研究「Research
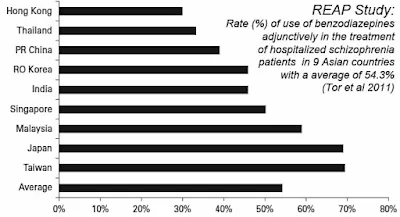
on East Asia Prescription Pattern of Psychotropic Drugs (REAP) 」,比較中國、香港、印度、印尼、日本、韓國、馬來西亞、新加坡、台灣和泰國等亞洲各國的精神藥物處方,在數十篇傑出的論文中,關於台灣醫師使用BZD類藥物的多項結果十分令人關注!發表在2011年國際精神藥理期刊(IJNP)的論文顯示,台灣精神科醫師在治療急性思覺失調症的住院病患時,同時併用BZD的比例是69.4%,居各國的第一位,遠高於香港的29.9%或泰國的33.3%。
台灣在治療急性思覺失調症的住院病患併用苯二氮平類藥物比例居各國的第一位!
REAP跨國團隊在2017年發表的新論文,又從不同的角度指出同樣的問題:在診斷為憂鬱症接受抗憂鬱藥物的老年病患(這是用藥上應理盡量避免使用苯二氮平類藥物的族群)中,台灣精神科醫師同時併用BZD類藥物的比例是69.7%,同樣高居各國的第一位,遠高於南韓的26.7%、印度的28.6%、或新加坡的33.3%。憂鬱症老人家合併處方BZD的「勝算比(Odds
Ratio)」在台灣是5.8倍。

台灣在治療老年憂鬱症病患併用苯二氮平類藥物比例居各國的第一位!
REAP研究也顯示,亞洲國家的精神科醫師對處方BZD類藥物有一致的偏好,遠高於歐美國家。在美國的大數據資料庫研究中,顯示診斷為憂鬱症接受抗憂鬱藥物的29-49歲成年人病患(尚且不是老年病患)中,同時併用BZD類藥物的比例僅僅10.6%(台灣根據長庚醫院張家銘醫師調查約為七至八成),而在美國併用的個案中有64%的病患第二次就不再給BZD藥物(避免長期給藥),真正用超過六個月的病患僅佔所有病患的1.3%(台灣目前沒有確實數據,但估計應該是美國數據的數十倍)!

台灣醫師治療憂鬱症病患時併用苯二氮平類藥物比例,估計是美國的數十倍!
自稱作家的網紅教民眾如何取得安眠藥,百萬人追蹤!
醫師為何為「苯二氮平類藥物長期使用辯護」?
在歐美國家由於處方BZD類藥物的醫療糾紛頻繁,所以醫師普遍謹慎,甚至該用藥而不願意使用,所以可能因此病患得不到醫師處方,轉而攝取酒精,使得歐美國家酒癮問題比台灣嚴重。有些醫師怕病人過度擔心,會對「以治療為目的」所處方的藥物使用辯護。例如「不治療的失眠比藥物危害更大」、「媒體不應污名化醫師用藥,苯二氮平類藥物致癌、提高意外、增加住院死亡率…的結果大多來自回溯性研究,真正的因果關係不明」、「三高藥物治療也是長期使用,難道也有毒?也要病患戒除嗎」、「多數人都需要吃安眠藥的協助入眠」、「如果孕婦使用安眠藥都很安全,請長期使用依賴者也不用在意」、「只要由精神科來開,民眾別怕安眠藥和鎮定劑」!
然而,這些說法,都是個別情境或個別案例的比較,而不是在醫學研究上的實証思辯,也不能解釋目前此類藥物在台灣的使用狀況的流行病學全貌。台灣苯二氮平類藥物是否有濫用的問題? 這個議題或許見仁見智,亞洲或台灣在這類藥物使用上偏好的趨勢,也不代表所有醫師都是不合理使用。但是從研究數據看起來,我們還是需要嚴謹看待這個問題。,也應該受到醫學界更多的研究關注,以及制定更嚴謹的臨床標準和明確指引。
BZD及Zolpidem類藥物「治標不治本」,沒有醫學研究支持長期使用
苯二氮平(Benzodiazepine)類藥物在精神疾病應用最主要的藥理作用,是改善失眠和焦慮的症狀,造成加速入睡以及生理上鬆弛和心理上放鬆的效果。由於此類藥物作用快速,可以迅速解決患者的痛苦,再加上藥理上易產生耐受性(tolerance)的特性,所以是一種高度成癮性的藥物(一旦長期服用之後,很容易造成「依賴性」,而且停止服用就會產生難以忍受的「戒斷症狀」)。因為此類藥物主要的副作用是認知功能減低、嗜睡、眩暈、睏倦、乏力、精細運動不協調等,高劑量或混合使用則可產生肝臟毒性,如果病患因為依賴而長期使用此類藥物,就會提高各類生理疾病和意外事故的風險。
雖然BZD可以改善失眠和焦慮的症狀,但卻不能治療潛在的核心疾患。精神疾病中常見的憂鬱症、焦慮症、思覺失調和雙極性情感性的精神病症、或老年人器質性精神病合併行為症狀,都會有失眠和焦慮的症狀,但使用BZD不僅無法治療根本的潛在病因,短期使用有可能隱藏潛在疾病,長期更會惡化原始疾患的精神病理。
唑吡坦(Zolpidem)類藥物是新興的安眠藥物,與BZD機轉略有不同,但在減緩睡眠障礙的功能、副作用和造成成癮性的特性卻極為相似。Zolpidem和BZD類藥物「治標不治本」,就像「退燒藥」減緩發燒不適,除了暫時緩和症狀之外,根本沒有任何醫學研究支持長期使用。
台灣BZD類藥物為何濫用?
全世界都有BZD類藥物成癮的問題,但為何台灣特別嚴重?學術界普遍共識是與台灣的醫療保險制度之「病患就醫偏好為中心」的醫療服務及「論量計酬的給付制度」有關。
所謂「論量計酬的給付制度」,就是診視病患的量愈多,就能得到愈高的醫療收入,這種制度原始立意良善,激勵優秀的醫師願意付出更多的時間和體力,去照顧更多需要「這位醫師」照顧的病患;然而,在台灣健保給付不合理低廉的現況下,卻也同時激勵某些醫師必須用不同的手段吸引「客群」。由於失眠和焦慮是民眾就醫常見的症狀,而Zolpidem和BZD類藥物可以迅速改善失眠和焦慮的症狀,讓病患短時間內得到心理和精神上的放鬆和舒適感,同時造成依賴性,之後如果沒有服藥又會產生不適,所以很容易成為最常用的處方用藥。
當醫師不知不覺發現病患對藥物有成癮的徵兆,想要減量或停用時,成癮的病患常常有很大的抗拒。由於台灣醫療是以「病患就醫偏好為中心」的制度,因此這些成癮的病患不一定願意遵循醫囑戒藥,而會再換一位願意給藥的醫師。對於同樣推動全民健保的歐洲國家所不同的是健全的「轉診制度」,病患在那些國家必須配合醫師的處方權。然而,台灣的病患則可以隨時轉換到「可以配合病患」的醫師,所以成癮問題不容易好好處置。
面對BZD類藥物的濫用問題,荷蘭曾經決定在2009年1月1日極端採用全面「停止健保給付」的手段,結果,BZD用量遽減兩成!然而,此種做法在台灣是否有效?病患是否反而經由自費(不合法)的方式取得?是否造成更多藥癮延伸的社會問題,必須全盤考量。對於台灣特別複雜的BZD類藥物濫用問題,相關的醫學會例如精神醫學會、睡眠醫學會及成癮醫學會應該面對,集結專家的共識,提供政府相關單位的因應處理的方向。
改善失眠和焦慮最標準的做法:「不是使用鎮定安眠藥」
睡眠障礙一方面是精神疾病的重要症狀,另一面又會影響情緒調節、記憶與學習的功能、甚至削弱神經細胞的可塑性,所以,實証醫學對於失眠或焦慮的處置,第一重點在於找出潛在病因並治療核心疾患,精神疾病治療不會把使用「鎮定劑或安眠藥」做為長期治療。造成失眠或焦慮最常見的核心疾患是憂鬱症、焦慮症、思覺失調症、雙極性情感性精神病、或老年人器質性精神病合併行為症狀。而根據先前的REAP跨國研究也指出,在使用主線抗憂鬱藥物治療憂鬱症和焦慮症、或使用主線抗精神藥物治療思覺失調症、雙極性情感性精神病上,台灣的劑量都顯著低於亞洲多國,也就是有治療不夠積極之虞。然而,治療的積極性不夠的原因,可能又和台灣的健保制度有關:「台灣精神科醫師使用價格較高的主線用藥受到健保的限制,被迫只能採用低價的BZD類藥物來處理症狀」。
第二重點是非藥物治療:無論是不是潛在病因造成的失眠或焦慮,所有實証醫學都會指引非藥物處置做為第一線的治療,同樣受限於台灣的健保制度,忽略耗時費力的「認知行為治療」和「睡眠衛教」的給付,自然就沒有相關的訓練和資源可以提供。
2018/9/10在JAMA Internal Medicine有一篇簡短的論文,可以做為病患和專業醫師溝通討論的依據,文中強調了非藥物治療的優先性與重要性,同時提到使用BZD類的原則不應超過四週,以及長期使用的危險性。

(Incze et al. I Have Insomnia—What Should I Do?JAMA Intern Med. Published online September 10, 2018. doi:10.1001/jamainternmed.2018.262)
總結:為何台灣醫療保險制度容易造成鎮靜安眠藥濫用的問題?
(一)「病患就醫偏好為中心」
(二)「論量計酬來給付」
(三)「健保限制價格高的主線用藥」
(四)「耗時費力的治療給付過低」
參考資料:
1. Zhong XM, et al. Concurrent benzodiazepine use in
older adults treated with antidepressants in Asia. Int Psychogeriatr. 2017 Dec
7:1-7. doi: 10.1017/S1041610217002563. [Epub ahead of print]
2. Tor PC et al. Adjunctive benzodiazepine treatment
of hospitalized schizophrenia patients in Asia from 2001 to 2008. Int J
Neuropsychopharmacol. 2011 Jul;14(6):735-45.
3. Bushnell GA et al. Simultaneous Antidepressant and
Benzodiazepine New Use and Subsequent Long-term Benzodiazepine Use in Adults
With Depression, United States, 2001-2014. JAMA Psychiatry. 2017 Jul
1;74(7):747-755. doi: 10.1001/jamapsychiatry.2017.1273.
制度害人,不要過度指責任何人!面對健保不合理的低廉化,台灣的醫療同仁要一起把政客應該面對的衛生政策問題都呈現出來。當政府如果不得不面對安眠藥物濫用的問題,及人民渴求更高品質治療的吶喊,相信精神醫學會會盡全力來協助國家改善人民的身心健康。
為何台灣醫療保險制度容易造成鎮靜安眠藥濫用的問題?
(一)「病患就醫偏好為中心」
(二)「論量計酬來給付」
(三)「健保限制價格高的主線用藥」
(四)「耗時費力的治療給付過低」
(一)「病患就醫偏好為中心」
(二)「論量計酬來給付」
(三)「健保限制價格高的主線用藥」
(四)「耗時費力的治療給付過低」
鏡週刊對醫界報導非常負面、手法也不能令人苟同,站在無罪認定的之場,報導是否屬實仍需待調查才能確定。然而,因為台灣醫療保險制度的缺陷,就會出現鏡週刊報導的醫療問題,醫界應正視台灣苯二氮平(Benzodiazepine, BZD)等鎮靜安眠類藥物的濫用。
媒體已經幫忙掀起一波大浪,接下來精神醫學會和精神科醫師,能不能利用這波大浪,把自己推到更高的高度?的確是需要更高的勇氣和智慧。
使用BZD是醫師最基本的技能,不需要專科訓練。個人不贊成「限制特定專科醫師的開藥權」,讓病人從一般科轉到次專科去繼續成癮。
BZD過度使用問題的處理,可以包括「制定規範約束」和「行醫初衷」的兩層涵意。「行醫初衷(道德勸說)」無法規範,但是醫學會可以進一步為醫師制定「慢性失眠的治療準則」和「成癮藥物的使用規範」,提供醫師「非藥物治療的訓練」和「身心疾病個案轉介」的管道,集結醫師與病人團體的力量,和政府衛生機關研議,如何增加「認知行為治療、心理諮商、放鬆訓練、運動治療、營養療法、藝術療法、和睡眠衛教」的給付標準。
精神科醫師應該隨時提醒病患:如果你已經長期使用鎮定安眠藥,也有動機想要戒除,請盡快和你的醫師討論,在醫師的協助之下,慢慢處理藥癮和睡眠的問題。如果醫生不願意討論如何改善長期的依賴,甚至跟你說長期使用安眠藥沒有關係,建議直接換醫生。
https://tw.appledaily.com/forum/realtime/20180222/1302206
20201025 聯合報專題報導
健保大數據/睡眠習慣差 認知行為治療比吃藥有效
https://udn.com/news/story/7266/4961308
健保大數據/失眠就醫年年增 40~59歲最難睡
https://udn.com/news/story/7266/4961297
健保大數據/民眾失眠看那一科?這科別上榜不意外
https://udn.com/news/story/7266/4961298
健保大數據/治療失眠 4大特色醫療院所
https://udn.com/news/story/7266/4961315
20200118 聯合晚報專題報導
說聞解字/睡不著大問題!全台高達426萬人在吃安眠藥…
https://theme.udn.com/theme/story/7490/4295070
多數安眠鎮靜藥臨床試驗期短 致長期服用影響不明
https://udn.com/news/story/7266/4295145
我國逾426萬人用安眠鎮靜藥 高達六成長期倚賴
https://udn.com/news/story/7266/4295123
成家、拚事業壓力大? 36-40歲安眠藥用藥人口增
https://udn.com/news/story/7266/4295326
長者睡不好常見的三型態 醫師說未必要吃安眠藥
https://udn.com/news/story/7266/4266946
醫界籲檢討國人安眠用藥問題 衛福部回應了
https://udn.com/news/story/7266/4295135
說聞解字/睡不著大問題!全台高達426萬人在吃安眠藥…
https://theme.udn.com/theme/story/7490/4295070
多數安眠鎮靜藥臨床試驗期短 致長期服用影響不明
https://udn.com/news/story/7266/4295145
我國逾426萬人用安眠鎮靜藥 高達六成長期倚賴
https://udn.com/news/story/7266/4295123
成家、拚事業壓力大? 36-40歲安眠藥用藥人口增
https://udn.com/news/story/7266/4295326
長者睡不好常見的三型態 醫師說未必要吃安眠藥
https://udn.com/news/story/7266/4266946
醫界籲檢討國人安眠用藥問題 衛福部回應了
https://udn.com/news/story/7266/4295135
20190104 聯合晚報專題報導
* 每5人有1人用安眠藥 台灣去年開出近3千萬張處方箋:
https://udn.com/news/story/7266/3573943
* 台灣鎮靜安眠藥處方量亞洲居冠 學者推測有三大原因:
https://udn.com/news/story/7266/3574052
* 開安眠藥方箋遍及各科別 家醫、內科年逾300萬張:
https://udn.com/news/story/7266/3574081
* 服用BZD藥物會減少深睡 失智風險增加:
https://udn.com/news/story/7266/3574320
* 今晚又失眠?就醫前檢查「睡眠債」累積夠不夠:
https://udn.com/news/story/7266/3574065
* 醫師:民眾一睡不好就想吃藥:
https://udn.com/news/story/7266/3573980
https://udn.com/news/story/7266/3573943
* 台灣鎮靜安眠藥處方量亞洲居冠 學者推測有三大原因:
https://udn.com/news/story/7266/3574052
* 開安眠藥方箋遍及各科別 家醫、內科年逾300萬張:
https://udn.com/news/story/7266/3574081
* 服用BZD藥物會減少深睡 失智風險增加:
https://udn.com/news/story/7266/3574320
* 今晚又失眠?就醫前檢查「睡眠債」累積夠不夠:
https://udn.com/news/story/7266/3574065
* 醫師:民眾一睡不好就想吃藥:
https://udn.com/news/story/7266/3573980








Harvard Health Publishing
ReplyDeletehttps://www.health.harvard.edu/staying-healthy/4-ways-to-get-better-sleep
4 ways to get better sleep
People with insomnia struggle to get a good night's rest and wonder how to sleep better They may be plagued by trouble falling asleep, unwelcome awakenings during the night, or fitful sleep — alone or in combination. They may feel drowsy during the day and yet be unable to nap. Insomnia can leave a person feeling anxious and irritable or forgetful and unable to concentrate.
Finding an effective solution requires uncovering the cause. Nearly half of insomnia cases stem from psychological or emotional issues. Stressful events, mild depression, or an anxiety disorder can make falling asleep and staying asleep difficult. Ideally, once the underlying cause is treated, the insomnia improves.
Improving Sleep
When you wake up in the morning, are you refreshed and ready to go, or groggy and grumpy? For many people, the second scenario is all too common. Improving Sleep: A guide to a good night's rest describes the latest in sleep research, including information about the numerous health conditions and medications that can interfere with normal sleep, as well as prescription and over-the-counter medications used to treat sleep disorders. Most importantly, you’ll learn what you can do to get the sleep you need for optimal health, safety, and well-being.
First-line treatment: Behavioral changes
If you are having trouble sleeping or sleeping well, the following four techniques may help you sleep better.
Sleep restriction. Fight the tendency to spend a lot of time in bed with the hope of falling asleep. In reality, less time in bed helps you to sleep better and make the bedroom a welcome sight instead of a torture chamber.
Reconditioning. A few simple steps can help people with insomnia to associate the bedroom with sleep instead of sleeplessness and frustration. For example, use the bed only for sleeping or sex and go to bed only when you're sleepy. If you're unable to sleep, move to another room and do something relaxing. Stay up until you are sleepy, and then return to bed. If sleep does not follow quickly, repeat.
Relaxation techniques. A racing or worried mind is the enemy of sleep. Sometimes physical tension is to blame. Techniques to quiet a racing mind — such as meditation, breathing exercises, progressive muscle relaxation, and biofeedback — can help you sleep better.
Cognitive behavioral therapy (CBT). CBT for insomnia aims to change the negative thoughts and beliefs about sleep into positive ones. People with insomnia tend to become preoccupied with sleep and apprehensive about the consequences of poor sleep. This worry makes relaxing and falling asleep nearly impossible. The basic tenets of this therapy include setting realistic goals and learning to let go of inaccurate thoughts that can interfere with sleep.
For more information on some proven techniques to help you get a good night's sleep, read Improving Sleep, a Special Health Report from Harvard Medical School.
Harvard Health Publishing
ReplyDeletehttps://www.health.harvard.edu/staying-healthy/better-sleep-naturally
Better sleep, naturally
The world looks very different at 3 a.m. when you're lying in bed staring at the ceiling or the clock. "How will I make it through tomorrow without any sleep?" you worry. You may wonder how to sleep better every night. If you regularly can't get to sleep — or stay asleep — and it's affecting you during the day, then you may have insomnia.
Prescription or over-the-counter sleep aids can help you drift off, but these drugs also have side effects. These include morning drowsiness, which can make activities like driving or using machinery dangerous, and an increased risk for falling. There are other ways to sleep better than medications.
Try simple lifestyle changes to help you sleep better, recommends Dr. Hadine Joffe, associate professor of psychiatry at Harvard Medical School. Two good tips to help you sleep better include avoiding caffeine and sticking to a regular sleep schedule. If these steps don't help you sleep better, it's worth a call to your doctor to see if a medical condition — such as thyroid problems, anemia, sleep apnea, menopausal hot flashes, heartburn, incontinence, or depression — is affecting the quality or the quantity of your sleep. Treating the health problem may take care of the sleep problem.
The guide below can help you establish a sleep routine to promote restful nights and to help you sleep better.
Your Daily Sleep Guide
This morning-to-evening, sleep-promoting schedule may help you sleep better.
Morning
7:00 a.m.
Wake up at the same time each morning, even on weekends.
8:00 a.m.
Limit yourself to just one cup of caffeinated coffee at breakfast, or drink decaf. Too much caffeine in the morning can stay with you until bedtime. (If you're used to drinking several cups of coffee a day, wean yourself off it gradually over a few weeks.)
9:00 a.m.
Get outside for a 30-minute walk. Both exercise and morning sunlight can help you sleep better.
Evening
6:00 p.m.
Eat a light dinner. A heavy meal can lead to heartburn, which can keep you awake. Avoid caffeinated tea, coffee, and soda, as well as alcohol and chocolate.
9:15 p.m.
Turn off your TV, computer, cell phone, and tablet at least 30 minutes before bed. They stimulate the brain. Read a book (not on a tablet), take a warm bath, or listen to soft music to help your body and mind unwind before bed.
9:45 p.m.
Get your bedroom ready for sleep. Dim the lights, close the curtains, make sure the temperature is cool and comfortable, and cover your alarm clock so you can't see the time if you do wake up in the middle of the night.
10:00 p.m.
Use the bathroom.
10:15 p.m.
Lights out. Try to go to bed at the same time every night. If you can't fall asleep in 15 minutes, leave the bedroom. Sit somewhere quiet, like the couch, and read a book for 15-20 minutes or until you get sleepy. Then go back to bed.
Image: cacaroot/iStock
【最肥衛生所1】為賺獎金濫開管制藥 直擊偏鄉衛生所年賺3千萬
ReplyDeletehttps://today.line.me/TW/pc/article/yyj2qv?utm_source=lineshare
鏡週刊 發布時間 2019年3月20日05:58
**有專家警告台灣健保可能於明年破產,原因之一就是藥費占每年支出的1/4。本刊調查,新北市三芝衛生所主任蕭秋勇疑似濫開藥物賺取高額獎金,每年除薪資外還可多領360萬元,比柯P當台大主治醫師的薪水還高,新北市衛生局竟無法解釋高額獎金從何而來,健保署則已著手調查幕後是否涉及不法。
**
3月6日上午,記者偽裝成受失眠所苦的患者,前往新北市三芝衛生所求醫,主任蕭秋勇原要開適用焦慮、憂鬱症的「快樂丸」,見記者臉色猶豫,便追問是否需要「好睡的藥」,拿出失眠量表簡單詢問後,便開出7天的「悠樂丁」和14天的「隆柏得安緒」膜衣錠。
無論是悠樂丁還是隆柏,兩者皆為管制藥品,一口氣吃太多都有危險。3月8日,記者再度上門求診,表示上次的藥未起作用,蕭秋勇沒多加詢問,僅輕描淡寫地說:「要放輕鬆。」「日子總是要過。」也未建議記者轉診精神科或睡眠中心,甚至沒問2天前開的藥吃完了沒,便又開出「強4倍」的安眠藥。
記者隔2天前往看診,蕭秋勇接連開出安眠藥品,2次看診就取得31顆藥錠。
記者頻繁取藥,連藥師都起疑,現場藥師還特地進診間詢問蕭秋勇,最後主任一句「沒關係,開給他吧」,藥師才提供藥劑,記者再度取得五天量的第四級管制藥品「羅氏利福全」。
如此輕易取得藥劑並非特例,記者觀察發現,來衛生所求醫的多是中老年人,醫生平均問診3到5分鐘便開出處方箋,許多病患更「滿載而歸」,一次拿走7、8包藥袋,還有長者「一手無法掌握」,抱藥袋宛如抱嬰兒,連看感冒的病患都能一次拿走5袋藥。
本刊接獲爆料, 指蕭秋勇對病患極為「大方」,更非常會討長者歡心,只要病患說「睡不著」,便能取得管制安眠藥物,病歷中卻未載明病情評估及治療成效,他的慷慨讓自己賺得荷包滿滿,恐怕也是健保黑洞雪上加霜的原因之一。
三芝居民僅2萬2千人,衛生所發出的獎金卻是全台最多。
據了解,三芝衛生所每月約有2,000名患者,去年入帳達2,988萬元,這筆錢卻沒有用來改善醫療設備。根據新北市衛生所獎勵金制度規定,每年收入減掉成本,再扣除15%的醫療作業基金,剩下的全都是衛生所人員的服務獎金,也成為有心人士的斂財手段。
三芝衛生所2016年的獎勵金有1,251萬元,月薪8萬元的主任蕭秋勇獎金高達360萬元,相當於月薪38萬元,比台北市長柯文哲當年在台大當主治醫師的月薪30萬元還高。
根據新北市衛生局統計,三芝區人口僅2.2萬人,所發出的獎金卻十分驚人,「業績」提升率更是高得嚇人,2015年發出獎金1,031萬元,2016年成長到1,251萬元,2017年發出1,468萬元,去年的獎金則高達1,476萬元,是全台最賺錢的衛生所。
蕭秋勇對病人的藥物需求可說是「有求必應」,恐怕也是健保黑洞的原因之一。
與新北其他行政區相比,第2名的板橋區發出獎金1,462萬元,但板橋居民有55萬人;而居民人數與三芝差不多的萬里衛生所只發出479萬元獎金,不到三芝的1/3。
三芝衛生所「生財有道」,盈餘卻沒有用來改善偏鄉醫療資源,連所內的器材更換都要拜託民代幫忙。新北市議員鄭宇恩表示,三芝衛生所常「喊沒錢」,近日該區正在籌設物理治療中心,衛生所卻要求公所幫付場地租金,還不時要求議員爭取市府資源更換所內設備。她認為,獎金不是不能領,而是該以病人權益為重,優先將盈餘用在更新醫療器材才對。
鄭宇恩表示,作為主管機關,新北市衛生局對三芝衛生所的高額獎金從何而來,竟一問三不知,只以「還要再查證」搪塞,鄭追問衛生所是否有濫開藥物情形,衛生局則說有審核機制,事實上此機制早就失靈。
2012至2014年,蕭秋勇曾開給多名病患過量管制藥物「佐沛眠」,該藥有良好安眠效果,但9成病患有戒斷症候群,因具成癮性而被列為四級毒品,日用量為1顆,蕭秋勇最高卻開給病患一天40粒,這個離譜行為直到2015年才被發現開罰,蕭被依《醫師法》懲處12萬元及30小時的額外教育。
「蕭秋勇常說,整個衛生所都是靠他養的。」爆料人指出,蕭秋勇認為衛生所的豐厚收入是因為自己經營有方,2013年他要求員工交出一定比例的獎金作為「公基金」,以購買不在健保標單上的藥品以及公關費用,其後雖因被檢舉而關閉帳戶,但衛生局以「人員自願繳費」為由,並未懲處蕭秋勇。
台灣健保令世界各國欽羨,但健保黑洞也十分嚇人,專家預估今年短絀金額將達473億元,最快恐於明年破產。如今蕭秋勇遭爆濫開藥以賺取高額獎金,健保署已著手調查,鄭宇恩也呼籲相關單位應盡快釐清真相,別讓健保制度成為有心人士眼中的肥羊。
火網評論:安眠藥被濫用是健保惹的禍?
ReplyDelete蘋果日報 出版時間:2019/03/21
《鏡週刊》報導該刊記者偽裝成失眠患者,輕易就取得高度成癮性安眠藥,報導並指,如此輕易取得安眠藥劑並非特例,來診所求醫的多是中老年人,醫生平均問診3到5分鐘便開出處方箋,許多病患一次拿走7、8包藥袋,該醫師曾最高開給病患一天40粒高度成癮性「佐沛眠」管制類安眠藥。 站在無罪推定的立場,報導是否屬實仍需待調查才能確定,然而,其中暴露的問題值得探討。
因為台灣醫療保險制度是以「病患就醫偏好為中心」及「論量計酬來給付」,所以就會出現《鏡週刊》報導的醫療問題。醫界應正視台灣苯二氮平(Benzodiazepine, BZD)等鎮靜安眠類藥物的濫用。
根據台灣精神醫學專家主導的2011年跨國際研究(REAP)顯示,台灣醫師在治療急性思覺失調症同時併用BZD藥物的比率是69%,高居各國第一,數倍於其他國家。在2017年論文更指出,診斷為憂鬱症接受抗憂鬱藥物的老年病患中,台灣併用BZD的比率是70%,同樣高居第一,遠高於南韓27%、印度29%或新加坡33%,憂鬱症老人合併處方BZD的風險在台灣高達6倍!
配合病患就醫偏好
在美國,診斷為憂鬱症接受抗憂鬱藥物的29歲至49歲成年人病患(尚且不是老年病患)中,同時併用BZD的比率僅僅11%(台灣估計應該接近8成),美國醫師持續處方使用BZD超過6個月的病患僅佔所有病患的1.3%(台灣估計應該超過數十倍)。
全世界都有BZD類藥物成癮的問題,但為何台灣特別嚴重?學術界普遍共識是與醫療保險制度有關。
台灣「論量計酬」的給付制度,加上健保不合理低廉給付的現況,變相鼓勵醫師增加病患的數量。由於失眠和焦慮是民眾就醫常見的症狀,而BZD可以迅速改善失眠和焦慮,讓病患短時間得到身心上的放鬆和舒適感,造成依賴性,而停止服藥又會產生不適,所以很容易成為最常用的處方。此外,台灣以「病患就醫偏好」為主導,不同於其他推動全民健保的國家,具備健全的轉診制度(必須配合醫師的處方權),因此,即使醫師發現病患有成癮徵兆,建議減量或停用時,成癮病患常常不願意遵循醫囑戒藥,反而會再換一位「願意開藥」的醫師。
實證醫學對於失眠或焦慮的處置,第一重點在於找出潛在病因並治療核心疾患。造成失眠或焦慮最常見的核心疾患是憂鬱症、焦慮症、思覺失調症、雙極性情感性精神病等,而同樣根據REAP跨國研究指出,台灣在使用主線抗憂鬱藥物或抗精神藥物治療上,劑量都顯著低於其他各國,然而,治療的積極性不夠的原因,可能又和台灣的健保制度有關:「台灣的醫師被健保制度限制使用價格較高的主線用藥,被迫只能採用低價的BZD來處理症狀。」
非藥物治療給付低
第二重點是非藥物治療,但同樣受限於台灣的健保制度,長期忽略耗時費力的「認知行為治療」和「睡眠衛教」,給付過低,自然就沒有相關的訓練和資源可以提供。
面對鎮靜安眠類藥物的濫用,台灣相關的醫學會(精神醫學會、睡眠醫學會及成癮醫學會)責無旁貸,專家應該集結相關的共識,明確制定該類藥使用指引,並提供政府相關單位因應處理的方向 (例如提高非藥物治療給付)。
(蘇冠賓 中國醫藥大學醫學院副院長、精神醫學及神經科學教授)
最佳失眠藥方不是藥,正念認知行為療法正風行
ReplyDeletehttp://ty30152002.pixnet.net/blog/post/221291610
【新南瀛記者黃鐘毅報導】林小姐為35歲女性,自述年輕的時候在考試前或求職時常有失眠經驗,三年前轉職到現在的公司後開始出現難以入睡且睡眠易中斷之失眠症狀,白天常感覺疲倦,但又必須要強迫自己專注工作,有時會不小心對同事發脾氣,晚上回家後又會開始擔心今天是不是又要躺到天亮。雖然身邊的人都建議她可以嘗試安眠藥物,但其自覺失眠症狀應不嚴重且亦擔憂藥物對健康之影響,因此未嘗試就醫。
衛生福利部嘉南療養院江佳璇臨床心理師採用「失眠三元論與失眠認知行為治療架構」來分析林小姐的失眠症狀,該模型包含以下層面:個體之睡眠特質(如:睡眠習慣、生活風格)、壓力因應風格及對應身心反應(如:負面自我對話)、及面對失眠之因應風格(如:與失眠相關之身心反應)。
結果發現,林小姐習慣追劇,平日沒有運動習慣,睡前習慣在床上看社群媒體到午夜十二點左右才帶著酸疼的眼睛入睡。遇到壓力事件或生活變動時,身體及情緒上的反應都比較強烈,尤其會對他人、對自己、對結果有負面看法。長期睡眠品質不佳的結果,白天工作表現受影響外也需要不時強迫自己更專注,睡前也開始擔憂自己今天是否又要再次睡不著、明天又要拖著疲累的身體上工。這樣雙重的壓力使其失眠症狀持續出現。
2017年美國消費者報告指出,認知行為治療是比藥物更受消費者喜愛的失眠藥方。因次針對林小姐的狀況,江佳璇臨床心理師依據失眠的認知行為療法裡「健康睡眠、改變行為、處理想法」的三大工法,推薦她以下秘笈重新找回快樂睡眠:第一招、進補正確的知識。第二招、睡眠日誌。第三招、建立良好的睡眠習慣。第四招、生理回饋訓練。第五招、正念訓練。
在接受失眠認知行為療法之後,林小姐為例,其對於自身的睡眠特質有更多的認識,了解自己在遇到生活壓力事件時比較容易出現失眠症狀,並與臨床心理師討論如何調整自身睡眠習慣,不再過度擔憂生活會因失眠而變得一團糟。
後續林小姐另外接受臨床心理科的生理回饋訓練(四堂一對一訓練)以及正念自我調適團體(每周五下午兩小時),讓林小姐的進步能夠維持、在平常持續進行正念練習並類推運用到其他職場及生活壓力的因應上。透過連續性的服務模式,相信不久的將來林小姐就能再次享有健康睡眠、職場快活的人生。
史蒂諾斯Stilnox 安眠藥一個月可以拿120顆-克服管制藥關懷黑名單系統-以自費方式買藥1顆3元-借健保卡開藥(迷霧微風)
ReplyDeletehttp://blog.udn.com/jeankuo0724/6866955
導致數十起死亡與嚴重傷害事件,美國FDA對三款安眠藥發出「黑盒警示」
ReplyDelete- The News Lens 關鍵評論網 IME
文:Jamie Ducharme 譯:許睿洋
https://www.thenewslens.com/feature/timefortune/119401
據最新數據顯示,美國使用處方安眠藥或任何能改善失眠及其他睡眠問題藥物的人數約有900萬人(占所有成年人的4%)。現在,幾款最熱門的處方安眠藥必須附上更嚴正的安全警示標語。
今(2019)年四月,美國食品藥物管理局(Food and Drug Administration,以下簡稱FDA)對三種鎮靜安眠藥物發出「黑盒警示」(black-box warning)——FDA僅將此種警示用於標示出「最嚴重或威脅生命安全的風險」。這三種鎮靜安眠藥為:eszopiclone(常見品牌名為Lunesta)、zaleplon(Sonata)和zolpidem(Ambien)。FDA稱,用於促進或維持睡眠的安眠藥至今已與20起死亡和46起非致命、但嚴重的傷害事件有關。
FDA表示,相關的傷害包含意外用藥過量、跌倒和幾近溺斃,而死亡事件則肇因於一氧化碳中毒、失溫、車禍、明顯自殺行為等。FDA局長奈德.夏普勒斯醫師(Dr. Ned Sharpless)在一則聲明中說道:「儘管這些事件很少見,但它們非常嚴重,讓所有病人與醫療專業人士意識到這樣的風險亦相當重要。」
以下是該研究對於處方安眠藥的安全與潛在危險性的看法:
多項研究指出,安眠藥確實有副作用
據梅奧診所(Mayo Clinic)稱,依照藥物的不同,不同的安眠藥有不一樣的副作用,但它們主要包括頭暈、頭痛、腸胃道問題、長時間昏沉、過敏反應、記憶問題及從事日常活動時呈現半睡半醒等。案例研究(包含分別發表於2017與2013年的研究)更指出,服用zolpidem可能與自殺行為有所關聯,甚至可能在睡夢中自殺。酒精或其他處方用藥也可能與安眠藥產生不良作用,引起更多副作用或併發症。
雖然多數服用處方安眠藥物的人並沒有遭遇嚴重的問題,但FDA多年來已對它們的副作用表示擔憂。2013年,FDA建議降低睡前服用zolpidem的劑量,以減緩隔日早上昏沉(可能引起車禍等事故)的症狀。這項聲明並未明確指出睡眠中的危險行為,據報導可能包含開車、使用鍋爐、甚至犯罪或暴力行為(將違法或怪異的行為歸咎於安眠藥物常被稱為「安必恩辯護」〔Ambien defense〕。這在2018年喜劇演員羅珊.巴爾〔Roseanne Barr〕發出歧視性推文後變得更耳熟能詳)。
安眠藥可能與威脅生命的疾病有關
一項2012年的研究指出,服用安眠藥物(包含zolpidem、eszopiclone、 zaleplon等)與早期死亡風險的上升有關,即使每年服用不到18顆的人也不例外。研究人員發現,相較不服用的受試者,服用最多處方安眠藥的人在2年半的後續追蹤中罹患新癌症的比率多出了35%。
該研究呈現的僅是關聯性,而非因果關係。然而,在可能的情況下,它也支持人們應避免每晚或長時間服用安眠藥的想法。另一項發表於2018年的研究回顧也總結道,「安眠藥與嚴重疾病和因癌症、嚴重感染(最常見為上呼吸道感染)、情緒失調、意外傷害、自殺與他殺而早期死亡有關。」
安眠藥可能讓你成癮
一項發表於2001年的報告警告:「任何用以促進睡眠的藥劑都能導致服用者必須倚賴該藥劑才能入睡。」這使得人們可能難以在沒有藥物幫助的情況下入眠,或必須用更高的劑量方能達到相同的效果。美國成癮中心(Addiction Center)表示,有些使用者在停止服用安眠藥後會出現戒斷症狀(據知名期刊《消費者報告》〔Consumer Reports〕稱,褪黑激素〔melatonin〕等非處方用藥及Benadryl等含有苯海拉明〔diphenhydramine〕的藥物也可能有類似的風險)。此風險對於每晚都服用安眠藥的人特別高,彰顯出偶爾使用較優於每晚服用。
但有所節制地服用安眠藥並非不可能!
雖然我們不可能準確地預測誰會在服用安眠藥後有副作用,但仍有一些方式能降低風險。人們應該在開始服用新藥物前了解可能的副作用與藥物交互作用,並在用藥時遵循醫生的指示。梅奧診所也建議,不應將酒精與安眠藥混用,且僅在擁有完整睡眠時間時再服用安眠藥,以降低副作用與危險行為的風險。
另外,與其一味地依賴安眠藥物,人們應該試著解決那些造成睡眠失調的根本壓力源或健康因素。專家建議,盡可能減少使用電子產品與盯著螢幕的時間、每天在固定時間睡覺和起床、在睡前從事一些能放鬆身心的活動,例如閱讀或寫日記等,都是能幫助睡眠的良方。
© 2019 Time Inc. 版權所有。經Time Inc.授權翻譯並出版,嚴禁未經書面授權的任何形式與語言版本轉載。
責任編輯:潘柏翰
核稿編輯:翁世航
International Classification of Sleep Disorders (ICSD-3, 2014)
ReplyDelete國際睡眠障礙分類最新第三版 (2014) 的分類:
5.1 1. Insomnia
5.2 2. Sleep-related breathing disorders
5.3 3. Central disorders of hypersomnolence
5.4 4. Circadian rhythm sleep-wake disorders
5.5 5. Parasomnias
5.6 6. Sleep-related movement disorders
5.7 7. Other sleep disorders
中文資料 (http://www.sheng-mei.com.tw/case-list/item/237.html)
5.1 1. Insomnia
失眠的定義是困難入睡、難以維持睡眠、早醒、長期睡眠品質不好,即使在良好的睡眠環境及機會下仍然有睡眠問題,並造成日間功能受損。失眠的原因也可分為與身體病況無直接關係的原發性失眠,身體病況或心理疾病相關的繼發性失眠。時間持續三個月且每周至少三次,就診斷慢性失眠,兒童也適用此診斷。
5.2 2. Sleep-related breathing disorders
睡眠相關呼吸障礙分為中樞性睡眠呼吸暂停;阻塞性睡眠呼吸暫停睡眠相關的通氣不足症與睡眠有關的低氧血症。最常見的阻塞性睡眠呼吸暫停,睡眠期間上呼吸道部分或完全阻塞引起的,導致嗜睡、認知功能受影響、情緒障礙、失眠、高血壓、缺血性心臟病、腦中風病史。成人呼吸暫停指數(AHI)可分為輕度:5次/每小時、中度:15次/每小時/、重度:30次/每小時。兒童阻塞性睡眠呼吸暫停主要原因扁桃體或腺樣體增大,臨床診斷必須發現打鼾,努力/阻塞呼吸及嗜睡,多動等日間功能受損的現象,多項睡眠生理檢查診斷標準一種或多種阻塞型呼吸暫停指數(AHI) ≥ 1/每小時。
5.3 3. Central disorders of hypersomnolence
中樞型嗜睡症抱怨白天嗜睡不是由夜間睡眠問題或晝夜節律失調引起的,成人平均每日睡眠時間≥660分鐘的證明符合標準。猝睡症主要抱怨無法抑制睡眠或白天進入睡眠狀態的日常事件至少3個月,排除其他原因引發的嗜睡。特發性嗜睡主要白天睡眠過多或睡眠發作,睡眠發作不能用睡眠時間不足來解釋,清醒時達到完全覺醒狀態的過渡時間延長,每天出現這種睡眠障礙,持續1個月以上或反復睡眠發作,引起明顯的苦惱或影響工作或家庭生活。這兩項嗜睡疾患可經由日間多次入睡檢查確診。
5.4 4. Circadian rhythm sleep-wake disorders
晝夜節律睡眠-覺醒障礙,正常晝夜節律被干擾或破壞,導致過度白天嗜睡、失眠情況。分為晚睡晚起的延遲型睡眠週期症候群;早睡早醒的提前型睡眠週期症候群;不規則的睡眠清醒週期疾患,無規律可循睡眠時間常見於腦部估能異常的患者;非24 小時睡眠清醒週期疾患,常見於盲人因無法接受光線導致視交叉上核無法分泌褪黑激素,無法調適24小時的晝夜變化;大小夜班的晝夜輪替工作障礙;跨時區的時差障礙;其他的晝夜睡眠覺醒障礙。
5.5 5. Parasomnias
異睡症定義在睡眠中出現的異常行為,包含在上半夜深度睡眠及下半夜快速動眼期(做夢期)相關問題。在睡眠多項檢查的快速動眼期有持續性肌肉活動(下顎肌電圖)和/或過度短暫性肌肉活動(下顎肌電圖或前脛骨肌電圖),錄音錄影或臨床病史,就符合快速動眼期睡眠行為障礙診斷。
5.6 6. Sleep-related movement disorders
睡眠相關運動障礙性疾患主要在描述某一簡單、固定的動作反覆的出現,以致干擾到睡眠的睡眠障礙性疾患,要有睡眠干擾或睡眠减少造成的困擾才符合診斷標準,較常見為週期性肢體抽動障礙,必須由睡眠多項檢查診斷,腿部抽動指數>15/每小時;不寧腿症候群必須包含下列3項症狀的渴望移動不舒服或不愉快的腿部:(1)休息或不活動時症狀開始出現或惡化、(2)持續活動可以獲得完全或部份舒緩、(3)獨特或顯著地發生於黃昏或夜晚;此外還有睡眠小腿痛性痙孿;睡眠磨牙;睡眠節律性運動疾患,嬰兒期良性睡眠肌躍症;臨睡脊髓肌躍症;非專一性睡眠節律性運動障礙;藥物或物質引起的睡眠節律性運動疾患。
5.7 7. Other sleep disorders其他不能分類的睡眠障礙
多數安眠鎮靜藥臨床試驗期短 致長期服用影響不明
ReplyDeletehttps://udn.com/news/story/7266/4295145
我國逾426萬人用安眠鎮靜藥 高達六成長期倚賴
https://udn.com/news/story/7266/4295123
成家、拚事業壓力大? 36-40歲安眠藥用藥人口增
https://udn.com/news/story/7266/4295326
長者睡不好常見的三型態 醫師說未必要吃安眠藥
https://udn.com/news/story/7266/4266946
醫界籲檢討國人安眠用藥問題 衛福部回應了
https://udn.com/news/story/7266/4295135
健保數據顯示,108年主診斷為失眠門診的總數達286萬7404件
ReplyDelete失眠的治療最重要的是找出病因、鑑別診斷,而非長期使用開立安眠藥物。而焦慮、憂鬱症是最常見、卻又最難診斷的潛在病因!
去年健保主診斷為失眠、且前五年無失眠主診斷就醫紀錄的民眾,門診就醫前五大名依序:中醫科、家醫科、耳鼻喉科、牙科及內科。其中並無「精神科」!
健保大數據/睡眠習慣差 認知行為治療比吃藥有效
https://udn.com/news/story/7266/4961308
健保大數據/失眠就醫年年增 40~59歲最難睡
https://udn.com/news/story/7266/4961297
健保大數據/民眾失眠看那一科?這科別上榜不意外
https://udn.com/news/story/7266/4961298
健保大數據/治療失眠 4大特色醫療院所
https://udn.com/news/story/7266/4961315
9樓女住戶睡夢聞到「樂華夜市怪味」…半夜開窗詭墜樓!鄰聽巨響嚇醒
ReplyDelete記者許力方、游宗樺/新北報導
https://www.ettoday.net/news/20201113/1853203.htm
新北市永和樂華夜市附近發生一起墜樓案,鄰居大半夜突然聽到「碰」的一聲巨響,傳出陣陣哀嚎聲,嚇得趕緊報案。43歲林姓女住戶從3樓摔到2樓遮雨棚上被接住,導致右腳小拇指撕裂傷,送醫後無大礙;她供稱當晚吃了安眠藥入睡,疑似夢遊從9樓一路走到3樓,聞到奇怪的味道後一探頭就失足。
事發於12日凌晨3時許,樂華夜市附近民眾突然聽到奇怪聲響,全部跑出來查看,警消也獲報趕到場,穿梭巷弄中尋找案發現場,出動雲梯車查看,最後在一棟公寓2樓鐵皮遮雨棚上發現林女,她痛得不斷大聲哀叫,最後架梯子救出人,她右腳小拇指有撕裂傷,送永和耕莘醫院急救後無生命危險。
▲▼警消協助婦人送醫。(圖/記者游宗樺翻攝)
▲警消協助救出女子,送醫無大礙。(圖/記者游宗樺翻攝)
事發現場為狹小的死巷,婦人墜樓當下受到驚嚇,神智不清,掉落在防火巷的遮雨棚上,但她住處大樓公用空間窗戶非常小,如何跌出窗外她自己也記不清楚。里長則說,林女疑似夢遊,從3樓掉落。
林女事後向警方供稱,自己有長期吃安眠藥的習慣,當晚吃藥後正要上床休息,睡夢中隱約聞到樓下夜市有奇怪的味道,從9樓一路走樓梯到3樓,到處尋找這股味道,最後往窗戶一探頭不慎失足墜落,所幸僅受輕傷,處理傷勢後,已由家屬陪同返家休息。
20211028 感染科教授談抗生素使用四大原則:
ReplyDelete一、能不用,就不用
二、能少用,就不多用
三、萬一要使用,參考第一原則
四、非不得已要使用,參考第一原則
褪黑激素用於失眠的持續攀升會引發安全問題:https://www.facebook.com/groups/clinicalnotes/permalink/1581244648944909/?mibextid=893gbd&fs=e&s=cl
ReplyDelete🔸近年來,醫學博士、公共衛生碩士 Judith Owens 發現越來越多的兒科患者服用非處方 (OTC) 褪黑激素補充劑,來作為助眠劑。
🔸在某些情況下,父母會自行決定將其提供給睡眠困難的孩子。
🔸有些人因兒科醫師的推薦而嘗試了它。
🔸波士頓兒童醫院兒科睡眠障礙中心主任、哈佛醫學院神經科教授Owens說:他們最終來到我家門口的睡眠診所,因為 [褪黑激素] #不是靈丹妙藥。
🔸來自對照顧 4~17 歲兒童和青少年的 17321 名成年人訪談的全國健康訪談調查(NHIS)數據,發現褪黑激素的使用增加了7倍,從 2007 年的 0.1% 增加到 2012 年的 0.7%。
🔸越來越多的使用不僅限於兒童和青少年。
🔸來自全國健康和營養檢查調查 (NHANES) 10 個週期的 55021 名參與者的最新數據顯示,在 2017-2018 週期的5563 名參與者中,褪黑激素的使用增加了 5 倍,達到 2.1%,在1999-2000 週期的 4865 名參與者是0.4% 。
🔸數據還顯示,#越來越多的成年人使用大於5毫克的劑量,這會提高血清褪黑激素水平,#遠遠超過典型的夜間峰值濃度,然後在 4 到 8 小時後下降。
🔸在 2005-2006 年 NHANES 調查之前,沒有參與者報告每天服用超過 5 毫克,但到 2018 年,大約八分之一的褪黑激素使用者這樣做了。
🔸銷售數據表明,這一趨勢可能正在加速,根據Statista的數據,褪黑激素的銷售額從 2017 年的 3.39 億美元增長一倍多,達到 2020 年的 8.21 億美元。
🔸市場研究公司 Technavio預測,到 2026 年,褪黑激素的銷量將持續增長,原因是人口老化面臨更大的睡眠問題風險,以及越來越忙碌的生活方式可能導致焦慮和睡眠障礙。
🔸 Owens(也是國際兒科睡眠協會的主席)説: #這是一個已經失控的瘋狂情況。
🔸她和其他睡眠專家擔心在沒有醫師監督的情況下使用褪黑激素可能造成的潛在危害,尤其是在較高劑量和長期使用時。
🔸美國毒物中心報告說,在過去十年中,關於兒童攝入褪黑激素的電話數量驚人地增加。
✅重置時鐘(Resetting the Clock)
🔸Mayo Clinic助理教授Covassin 說:褪黑激素是 #松果體(pineal gland)分泌的一種激素, #有助於使身體的日常晝夜節律與明暗週期同步(synchronize the body’s daily circadian rhythms with the light-dark cycle)。
▪️ #睡前幾個小時褪黑激素水平會緩慢升高, #為身體換檔休息和其他夜間生理活動做好準備(setting the stage for the body to switch gears for rest and other nighttime physiological activities)。
▪️褪黑激素 #可以非常有效地重置時鐘並經由推進或延遲改變睡眠時間。
👉但它經常被誤用來幫助失眠.
🔸研究表明,褪黑激素可有效改善輪班工人的睡眠或緩解時差。
🔸美國睡眠醫學會 (AASM) 的最佳實踐指南還建議使用褪黑激素治療 #快速動眼期睡眠障礙(REM sleep disorder) ——這種疾病對老年人的影響不成比例,並導致一些人在夢中表現出來,有時甚至是劇烈的。
🔸有某些神經發育狀況的兒童也可能受益。
▪️Owens解釋說,一些證據表明,注意力缺陷/過動障礙 (ADHD) 兒童的褪黑激素 #釋放延遲,而一些自閉症兒童在一天中的 #錯誤時間釋放褪黑激素。
🔸美國神經學會的一項實踐指南建議, #如果行為方法沒有幫助,並且藥物和同時發生的情況對睡眠的影響已經得到解決,則為自閉症兒童提供褪黑激素。
🔸最近的一項回顧還注意到來自隨機對照試驗的證據表明褪黑激素可以減少 ADHD 兒童的入睡延遲。
🔸Covassin 說,大多數關於這種藥物治療失眠症的研究都很小,而且持續時間很短,並且顯示出非常有限的益處,例如入睡時間減少了 5 到 8 分鐘。
🔸美國睡眠醫學會 (AASM)的 2017 年臨床實踐指南建議 #不要將褪黑激素用於難以入睡或保持睡眠的成人。
🔸AASM 主席Jennifer Martin說:#沒有任何藥物推薦長期用於兒童或成人失眠症。 #我們總是首先嘗試非藥物治療方法,對大多數人來說,這很有效。”
https://jamanetwork.com/journals/jama/fullarticle/2794924 (July 27, 2022)
褪黑激素用於失眠的持續攀升會引發安全問題:https://www.facebook.com/groups/clinicalnotes/permalink/1581244648944909/?mibextid=893gbd&fs=e&s=cl
ReplyDelete✅自我用藥(Self-medication)
🔸在過去的 2 0年中,失眠率急劇上升,大約1/3的美國成年人罹患失眠症。
🔸同樣,美國CDC最近的一份報告發現,1/3的美國兒童和青少年睡眠不足。
🔸老年人更有可能出現睡眠困難,因此美國人口老化可能導致這種情況的增加。
🔸此外,Covassin 說,24/7 的工作時間表和 #持續使用社交媒體也可能使個人在夜間暴露在藍光下,這會 #抑制內源性褪黑激素的產生。
🔸Owens說,這些睡眠困難率的上升,加上人們越來越認識到睡眠不足會對健康造成影響,導致更多的人尋求治療,其中一些人轉向褪黑激素。
👉[褪黑激素]是一種簡單的解決方案.
👉大流行可能加劇了其中一些潛在趨勢.
🔸在 COVID-19 大流行期間,我們看到全面的睡眠問題越來越嚴重,許多人正在轉向補充劑和家庭療法,而不是臨床最佳實踐。
🔸對處方睡眠藥物的安全性擔憂也可能導致患者或醫師尋找他們認為較安全的替代品。
🔸2013 年,美國FDA警告說,使用Zolpidem可能會影響次日駕駛和警覺性。
▪️一年後,該機構對eszopiclone發出了類似的警告。
▪️FDA 於 2019 年在Eszopiclone、Zaleplon和Zolpidem標籤上添加了黑框警告:
👉警告服用這些藥物的人可能會在睡著時進行“複雜行為”,例如開車或走路。
👉FDA 在 26 年期間確認了 66 起使用者的複雜行為案例,這些案例導致嚴重傷害,其中 20 人死亡。
▪️根據JAMA 2020 年的一封研究信,對副作用的日益關注可能導致 2011 年至 2018 年間包括Zolpidem在內的失眠藥物處方減少。
🔸褪黑激素可能被認為是安全的,因為它是“天然的”或補充劑。對於那些無法接觸睡眠專家的人來說,獲得它也可能更容易。
👉這是一種自我藥療(self-medication).
🔸在大多數其他國家,褪黑激素只能經由處方獲得。但在美國,它作為一種補充劑被監管,對產品成分或製造過程幾乎沒有監督。
🔸一些研究對這些非處方(OTC) 產品的品質控制和含量提出了擔憂。
▪️例如,一項對加拿大安大略省銷售的非處方褪黑激素補充劑的研究發現,#褪黑激素的含量比某些產品中標示的標籤高出478%,並且批次之間可能有很大的波動。
▪️所測試的 31 種產品中有 8 種還含有血清素(serotonin),一種褪黑激素分解的產物,具有潛在的臨床意義劑量(potentially clinically significant doses)。
▪️它很便宜,很容易買到,銷售人員做得使它看起來很安全,而且沒什麼大不了的。
✅潛在風險
🔸褪黑激素補充劑“通常安全且耐受性良好,但 #並非完全沒有風險”。
🔸#不良反應可能包括:
❣️頭痛.
❣️疲勞.
❣️頭暈.
❣️白天嗜睡.
▪️小型研究還記錄了潛在的更嚴重後果,包括 #同時服用褪黑激素和抗高血壓藥物的患者的葡萄糖耐受量受損以及血壓和心率升高。
🔸我們對長期安全性知之甚少,最近的一項分析得出結論,需要根據褪黑激素如何影響動物的其他激素和性行為的研究來 #評估褪黑激素對青春期的影響。
🔸高劑量可能會增加不良反應的風險。#松果體釋放的褪黑激素以Pictogramm計,#用於治療晝夜節律紊亂的劑量通常很小—— #約半毫克,遠低於許多非處方藥產品的劑量。
🔸 #褪黑激素的劑量和服用時間也會影響使用者的感受:
❣️睡前半小時服用 3 至 5 毫克的劑量會引起嗜睡。
❣️晚上早些時候服用約比0.5 毫克的低得多的劑量會使就寢時間提前。
❣️半夜服用高劑量的褪黑激素可能會導致早晨嗜睡。
👉如果在一天中的錯誤時間給予,它 #可能會使你的時鐘轉向錯誤的方向.
👉在一天中的正確時間給予,它可以幫助你保持更健康的時鐘.
👉它是雙向的.
👉與處方藥一樣,不當使用或粗心大意都會產生可怕的後果.
🔸2012 ~2021 年間,美國毒物控制中心接到了260435 個關於兒童攝入褪黑激素的電話——在此期間增加了 530% 。
▪️大多數孩子沒有症狀,在家中康復,但是
👉 ❣️4097 人住院.
❣️ 287 人需要重症監護.
❣️ 5 人需要呼吸器.
❣️ 2 人死亡.
👉Owens說,她希望 CDC 的報告能讓使用褪黑激素的臨床醫師和父母停下來。
🔸許多產品是水果味的或做成軟糖或咀嚼片出售,並且缺乏兒童防護包裝。
▪️父母稱褪黑激素為“糖果”或“維他命”來讓他們的孩子服用,也可能會傳遞錯誤的信息。
👉這是一種藥物,就像任何其他藥物一樣,你不能把它放在廚房櫃檯上讓你的孩子吃。
✅行為較好(Behavioral is Better)
🔸美國睡眠醫學會 (AASM)推薦失眠的認知行為療法 (CBT-I) 作為成人和兒童失眠症的一線療法。
🔸心理健康專家通常會提供這種簡短的個別化行為療法,強調改善睡眠的習慣和技能。
🔸Owens說她通常會花一個小時與新患者接觸,試圖了解他們睡眠困難的根本原因。
▪️例如,難以入睡的孩子可能有潛在的晝夜節律紊亂、不寧腿症候群,或者他們的就寢時間可能太早了。
▪️她說,睡眠問題可能是孩子服用藥物的不良反應,也可能與父母如何管理就寢時間有關。
🔸 Owens指出,在某些情況下,包括褪黑激素在內的藥物或補充劑可能適合兒童。例如,她說她經常為自閉症、焦慮症或憂鬱症患者開藥。當她確實推薦褪黑激素時,她會告訴父母購買提供藥物級褪黑激素的品牌。
🔸美國睡眠醫學會 (AASM) 有一個面對公眾的網站,為失眠或其他睡眠困難的人提供訊息和工具,以及一個經認可的睡眠障礙中心目錄。行為睡眠醫學協會在其網站上也有一個 CBT-I 提供者目錄。
🔸Owens 正在與國際兒科睡眠協會的同事合作,為初級照護醫師製定使用褪黑激素的指南。她指出,有時將褪黑激素等藥物或補充劑與行為介入結合使用是合適的。
🔸但她補充了一個警告:“就像任何助眠劑一樣,[褪黑激素] 是一種繃帶(Band-Aid),它 #不能解決潛在的問題,這些問題通常是行為問題。”
https://jamanetwork.com/journals/jama/fullarticle/2794924 (July 27, 2022)
國衛院專欄|失眠該吃安眠藥嗎?長期服用增加失智風險怎麼辦?什麼是不吃藥的認知行為療法?
ReplyDelete高齡者失眠比例達一半,該吃安眠藥嗎?是否會有副作用?
文 鄭婉汝 銀天下 發布時間:2023-08-07
https://www.cw.com.tw/aging/article/5126885
隨著年紀增長,睡眠問題就越來越常出現;令人驚訝的是,超過一半的高齡長者都有失眠的困擾。睡眠障礙不僅會影響我們的生活品質,還可能與身體和心理疾病有關聯。
一項綜合分析顯示,無論是睡眠時間太長還是太短,都與老年人的死亡率增加有關。更有趣的是,睡眠問題和失智症之間存在著雙向關係;也就是失智的人不僅常有睡眠問題,睡眠障礙也與發生失智症有關。而且,用來治療老年人其他病症的藥物可能會惡化睡眠問題。
既然睡眠障礙如此地影響身心健康,那麼用安眠藥來助眠,究竟是不是合理的選擇?筆者兼具國衛院副研究員與精神專科醫師、睡眠專科醫師的多重身份,將為你解答高齡長輩最常遇到的睡眠障礙相關問題。
什麼是正常的睡眠?深眠時間比睡多久更重要
很多高齡長輩心中長久以來的疑問,就是到底要睡幾個小時才算正常?每天清晨4點就精神奕奕不想睡覺,是不是應該吃藥讓自己睡到七點再起床?要回答這個問題,首先要了解正常睡眠的結構。
人類睡眠約每90分鐘為一個週期,腦波由淺眠進入深眠(慢波睡眠),回到淺眠,再進入快速動眼期。快速動眼期之後可能伴隨短暫的覺醒,然後再進入下一個週期。一個晚上約有5個睡眠週期。
廣告
其中,慢波睡眠,也就是一般人認知的深層睡眠,推測與學習、記憶、身體修復、免疫功能有關,而且足夠的慢波睡眠使得白天的精神較佳。因此,比起整體睡眠的時間,深眠的時間對生活品質更為重要。
在健康成人的睡眠腦波分佈中約佔 15-25%,約72-120分鐘。遺憾的是,隨著年齡增加,深眠的比例逐漸減少,是老化的生理現象;因此,長輩很難擁有像年輕時一樣沈穩的睡眠。
另一個影響深眠比例的重要因素,是睡覺的時間點。慢波睡眠在剛開始睡覺時最容易出現,隨著時間越晚越不易出現。特別是在高齡長輩,相較於年輕人而言,生理時鐘較前移;因此在無人工光線或環境干擾的情形下,通常會更早睡覺,更早醒來。若是長輩仍維持年輕時的熬夜習慣,就可能導致夜眠時不易出現慢波睡眠,產生好像沒睡飽的感覺。
廣告
一般而言,人類的睡眠時間在7-9小時之間,但不可忽略睡眠深度、與睡眠時間點的影響,因此,不能只藉由睡幾個小時來判斷睡眠是否正常。臨床常用的準則,是如果長輩在適當的時間、環境下,自然睡眠醒來後,覺得精神良好,白天能正常進行生活常規,那麼多半沒有需要額外的介入處置。但隨著年齡增加,各種睡眠相關疾病的盛行率也隨之增加,也可能干擾睡眠品質;那麼,常見的睡眠相關疾病有哪些呢?
高齡者常見睡眠障礙的三大病症:呼吸中止症、睡眠時相前移症、肢體運動疾病
依國際睡眠障礙診斷手冊第三版,睡眠疾患共有七大類。其中,男性且體重超標的長輩,常見睡眠呼吸中止症,也常與失眠共同發生。睡眠呼吸中止症造成睡眠中間斷性的缺氧,而使得腦波覺醒,難以進入深層穩定的睡眠,白天很容易疲勞。
廣告
另一個常見於長輩的是睡眠時相前移症;隨著年齡增加,人類的生理節律逐漸前移,容易傍晚就想睡,清晨醒來睡不著;這種情形尤其常見於住在鄉間,沒有燈光干擾的長輩。但由於這是正常的生理變化,並不建議使用鎮定劑讓長輩延後起床時間。
第三常見的是睡眠肢體運動相關疾病,例如常與失智症共同發生的快速動眼期睡眠障礙,長輩會在作夢時一邊說話,甚至出現肢體動作,打傷自己或是床伴;這類狀況需要儘早就醫排除神經退化疾病。隨著年齡增加則容易出現陣發性肢體運動,例如腳板小輻度的抽動,發生頻率若高則也會影響睡眠品質。如果上述情形都已排除或接受治療,接下來就要找出失眠的原因。
醫學上如何判斷失眠?
目前睡眠醫學判斷失眠原因有兩個主要的診斷工具,分別是多頻道睡眠檢查,以及腕動計檢查。多頻道睡眠檢查需要在醫院檢查室睡一個晚上,可以找出干擾睡眠的因子;腕動計則帶回家配戴一至兩週,找出睡眠的品質與模式。找出失眠的原因,才有機會對症治療。
廣告
根據對台灣社區長者的一項調查,大約有20%的長者服用鎮靜安眠藥,而這些藥物與失智症風險增加有關。
短期使用安眠藥物不會增加患有憂鬱或焦慮症的患者的自殺風險,但長期使用則與不佳的睡眠結構相關,包括減少慢波睡眠和快速動眼期睡眠,可能進一步影響老年人的日間功能。
目前,安眠藥物被廣泛且長期地開立,其原因包括在急性失眠期後仍持續服用,沒有去除影響睡眠的其他病因,睡眠行為未被調整等等。然而,長期失眠與自殺企圖、憂鬱心情、及死亡率有關,如果不想服用鎮靜安眠藥,又有什麼方式能減緩長者失眠的痛苦呢?
你是急性失眠還是慢性失眠?不吃藥的認知行為療法
失眠分為急性失眠與慢性失眠。
廣告
急性失眠通常由特定因素引發,例如時差、生活變動、身心壓力、環境干擾等等。治療目標除了減緩症狀,可短期使用鎮靜安眠藥,但也要儘早停藥以避免演變為慢性失眠。
慢性失眠的特徵是失眠者已產生因長期睡眠品質不良導致的認知與情緒反應,而這些反應會維持失眠的症狀。
舉例而言,還沒上床就先擔心自己會睡不著、睡眠中斷即感到非常焦慮或沮喪、對睡眠產生不合理的期待(一定要睡到早上八點),都是會惡化失眠的認知與情緒。
因此,慢性失眠的治療目標是透過認知行為療法、睡眠衛教等技巧,來去除這些對睡眠不利的認知與情緒。
睡眠認知行為療法由淺入深,包含睡眠衛教、放鬆技巧、限眠療法、刺激控制、認知重塑、生理回饋等等。治療共同的目的是要減少維持失眠的不良行為,例如不規則的睡眠時間,以及對睡眠不利的想法和情緒。
治療師可能藉著示範放鬆技巧、指導進行睡眠記錄、建議睡眠行為調整、與練習覺察並挑戰不利睡眠的認知,來達到減緩慢性失眠的目標。
臺灣目前有許多認證的睡眠專科醫師、認知行為心理治療師可以進行此類治療;但要有心理準備的是,慢性失眠累積而來的認知與情緒反應,也需要時間的累積與病人主動的參與練習,才能看到成效。
銀髮族的睡眠障礙非常常見,對身心健康影響很大,不可忽視。睡眠障礙首重找出病因,利用臨床醫學檢驗,可以去除干擾睡眠的特定睡眠疾患以及不良的睡眠行為。短期使用鎮靜安眠藥不需太過擔心,但應積極避免演變為慢性失眠;若已經有慢性失眠的現象,則需要採取認知行為治療來降低長期服用鎮靜安眠藥的風險。(本文章反映作者意見,不代表《銀天下》立場;責任編輯:王美珍)
(本文作者為國衛院副研究員級主治醫師,兼任中國醫藥大學成癮暨精神健康研究中心副主任。)
探索大腦的會談地圖
ReplyDeletehttps://www.facebook.com/share/p/HVfwDiioqCXLJZa5/
認知行為治療無論在安全性、治療效果,以及療效的持續性,都是比藥物治療還要好的選擇,因此近年來的失眠治療指引,幾乎都建議認知行為治療 (CBT-I),應該作為失眠的第一線治療。
《新英格蘭醫學期刊》(NEJM)近期一篇失眠處理的回顧,也再次強調這項論點,並且指出在大型統合分析中:認知行為治療與藥物治療,對失眠指標改善的效果量(effect size)。
以低、中、高的效果量以0.2、0.5、0.8界定,CBT-I 治療失眠總體症狀的效果量可以達到最高的0.98,對入睡時間、維持睡眠都達到中等以上的效果量,只有在睡眠總時間的效果量較有限。
各種藥物治療的效果量均不如CBT-I,再考量長期服用的安全性不明,因此CBT-I被認為是應該優先於藥物的第一線治療。
關於 CBT-I 的細節,可以參考先前我們對今年CBT-I有效元素最新統合分析的整理,而這篇NEJM回顧文獻中所提到兩種在台灣也有核准治療失眠的新藥,也會補充在未來新版的《會談地圖》。
#食慾素雙重受體拮抗劑(dual orexin receptor antagonist)為什麼能治療失眠?
食慾素(orexin)是在猝睡症研究中,患者所缺乏的重要的神經傳導物質。
在外側下視丘的orexin,會刺激腦幹和下視丘中促進清醒的神經核;並且抑制腹外側和內側視前區促進睡眠的神經核。
因此食慾素雙重受體拮抗劑如lemborexant會抑制清醒、促進睡眠,在臨床試驗中也證實幫助入睡、維持睡眠的療效。
因為上述藥理性質,對於猝睡症是這類藥品的禁忌症。
Lemborexant 在台灣雖然取得藥證核准上市,而且不屬於管制藥品,但是健保不給付需要醫師評估後自費開立。
#褪黑激素以及受體致效劑有哪些?可以治療哪種失眠?
台灣食藥署核可含褪黑激素(melatonin)的長效錠,以及作用在褪黑激素受體MT1及MT2及的致效劑ramelteon
是應證都是對入睡困難型失眠有效。對於睡眠中斷,過早清醒幾乎沒有效果。
目前台灣均沒有健保給付,需要醫師評估後自費開立。
📖 參考論文
1. Management of Insomnia. N Engl J Med 2024;391:247-258
2. Components and Delivery Formats of Cognitive Behavioral Therapy for Chronic Insomnia in Adults. A Systematic Review and Component Network Meta-Analysis. JAMA Psychiatry. 2024;81(4):357-365.
睡前23顆藥…醫德的墜落 醫政的失守
ReplyDelete2025-08-11 00:09 聯合報/邱文通/資深媒體人(台北市)
https://udn.com/news/story/7339/8930395?from=udnamp_storysns_line
近日,一張「睡前服用廿三顆藥物」的處方,在醫界群組與社群上引發軒然大波。事件的震撼,不只是藥物數量驚人,更在於它赤裸裸地揭示了當前台灣醫療倫理與醫政制度的雙重困境。
醫師執照的第一條倫理,就是Do No Harm(不傷害病人)。安眠藥本是治療失眠的工具,但在某些診所,它變成最省時、最容易討好病人的捷徑,只講求「快速見效、病人乖乖回診、長期自費依賴」。
然而,當病患每晚吞下廿三顆藥、白天還可能搭配其他藥物時,這早已非「治療」,而是「圈養」;短期有效換長期依賴,藥效遞減後不斷加量,病人被鎖死在藥罐與藥盒之間。這不只傷害求治者的荷包與健康,更腐蝕了醫病之間最根本的信任。
更諷刺的是,開藥的醫師未必違法,因他們鑽的是制度漏洞。在全民健保制度下,非藥物治療幾乎無法計價,行為治療、睡眠衛教、跨專業合作都難以生存;相反地,開藥卻能快速解決診間壓力,時間短、回報快;當制度獎勵「加藥」而非「減藥」,濫用自然成為經濟上與便利性的理性選擇。
對自費診所而言,更少了健保審查的約束,在這種情況下「藥單愈多、收益愈高」變成現實邏輯。現行醫政缺乏對自費處方的監管機制,也沒有有效的處罰手段,除非開藥開到造成重大事件,否則幾乎不會觸法。結果就是道德下限被市場壓力進一步推低,法規的盲區成了不良醫療行為的溫床。
病人往往是資訊最不對等的一方,他們相信醫師的專業,卻無從分辨處方背後是治療需求還是利益驅動。網路上的「高評價」診所可能是廣告公關操作的結果,昂貴的自費藥物更可能換來更深的依賴與副作用。一位病患在南部某「高評價」診所連續四個月加藥到睡前廿三顆,花費上萬元卻仍睡不好,最後才回到原主治醫師的處方,亦即用少量藥物就能改善,這是多麼荒謬又心酸的事實?
這個案例讓我們不得不承認,單靠醫師的良心不足以防止濫用,必須同時修補醫德教育與醫政制度:一、倫理再教育,醫學院與繼續教育之中,應強化用藥倫理、病人自主與非藥物治療能力。二、制度監管,建立自費處方透明平台,對超量處方進行隨機審查與警示。三、跨專業資源,健保應部分給付睡眠行為治療與心理介入,讓醫師有非藥物選項。四、懲罰機制,對於嚴重違反醫療倫理的行為必須有實質懲戒,如暫停執業或吊銷執照。
事實上「睡前廿三顆藥」不是單一事件,而是制度長期縫隙下的必然產物。如果醫德任由市場蠶食,醫政繼續對灰色地帶視而不見,那麼這樣的處方只會一再出現,然只是換一個病人、另一張藥單,繼續陷入可怕的「圈養」。真正的醫療應是減少病人的依賴,而不是「設計依賴」;應該是幫助他們重回正常生活,而不是讓他們一生困在藥瓶的陰影裡。醫者能以「不傷害病人」為念,自省自律嗎?醫政又能負起監督責任嗎?